Simptomele bolilor glandei suprarenale
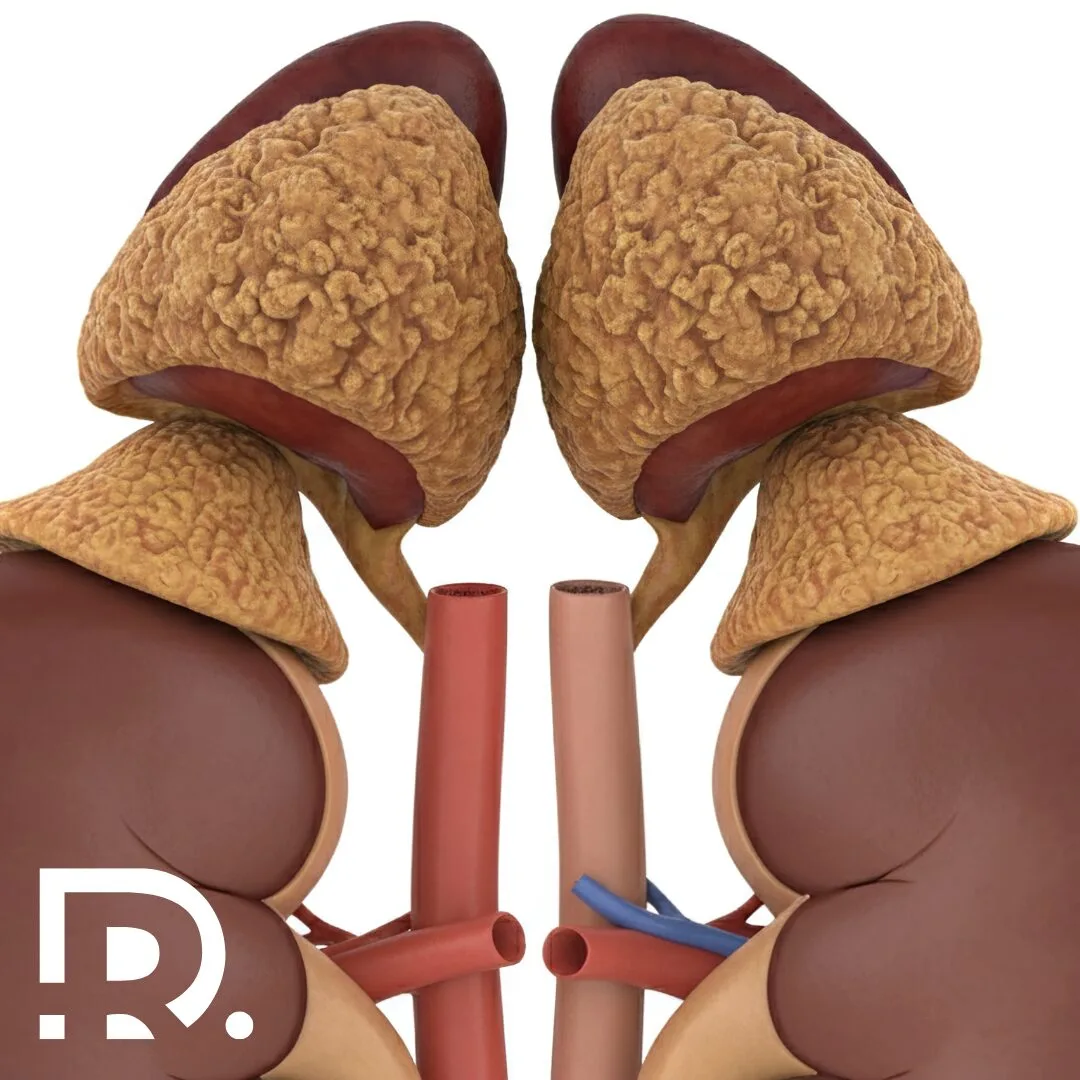
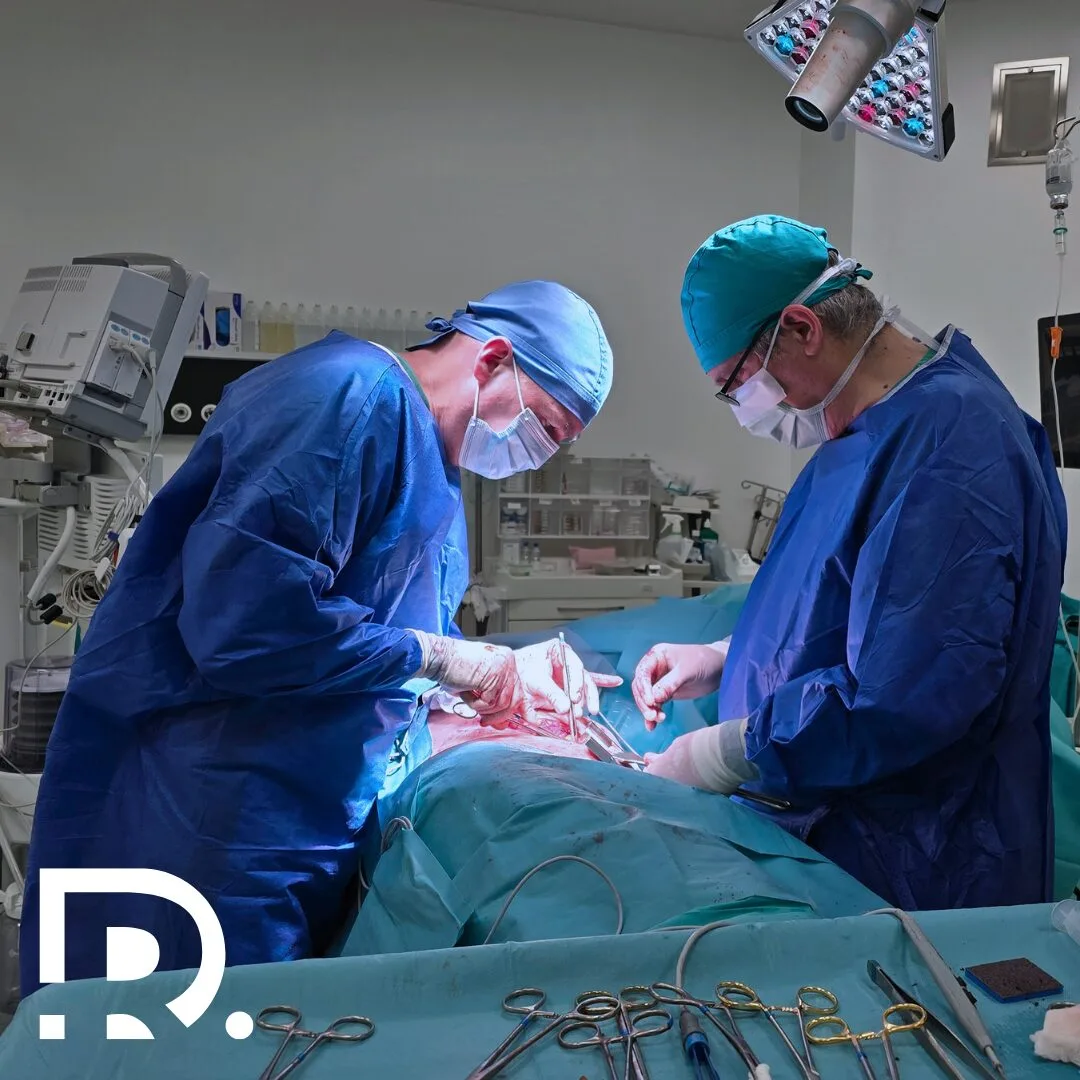
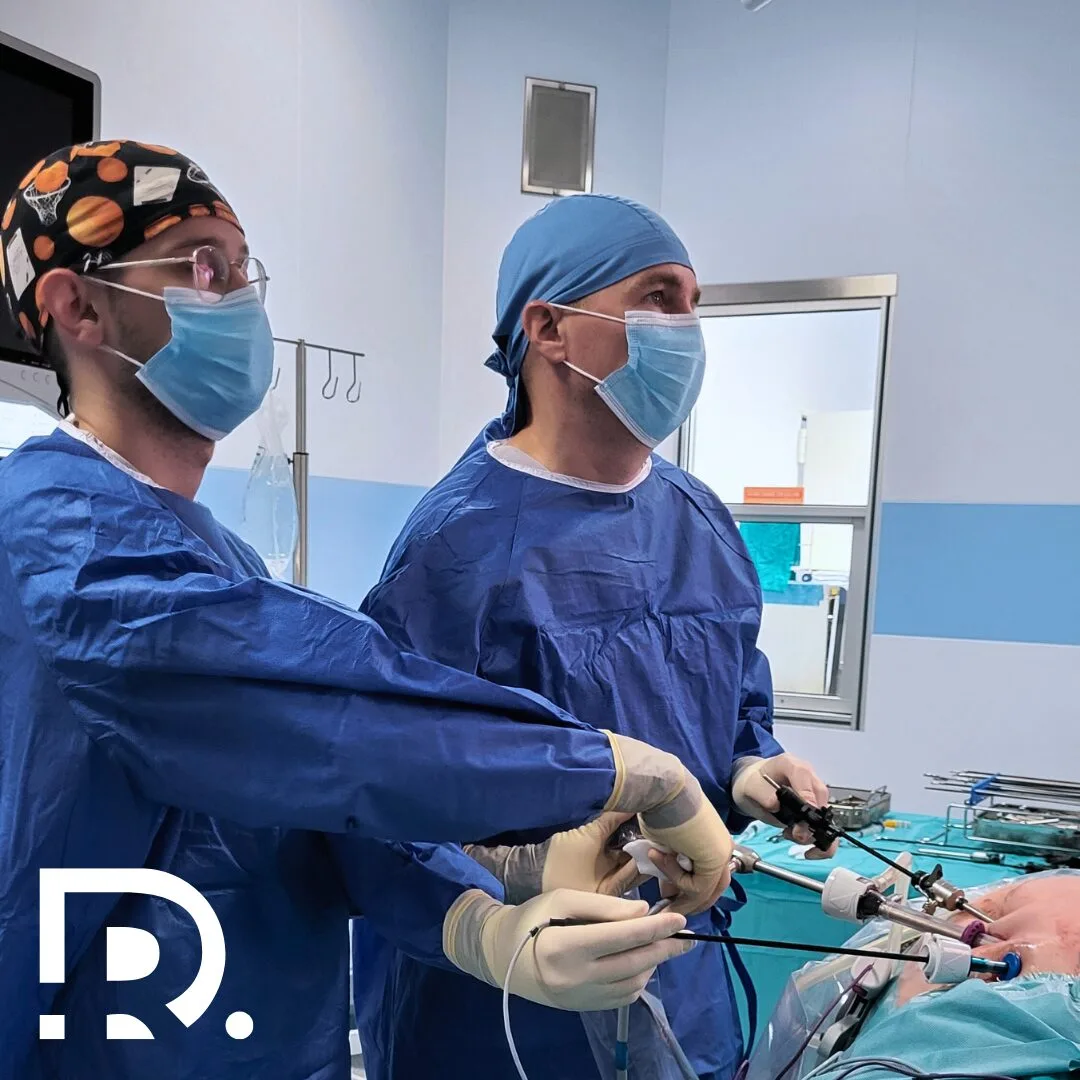
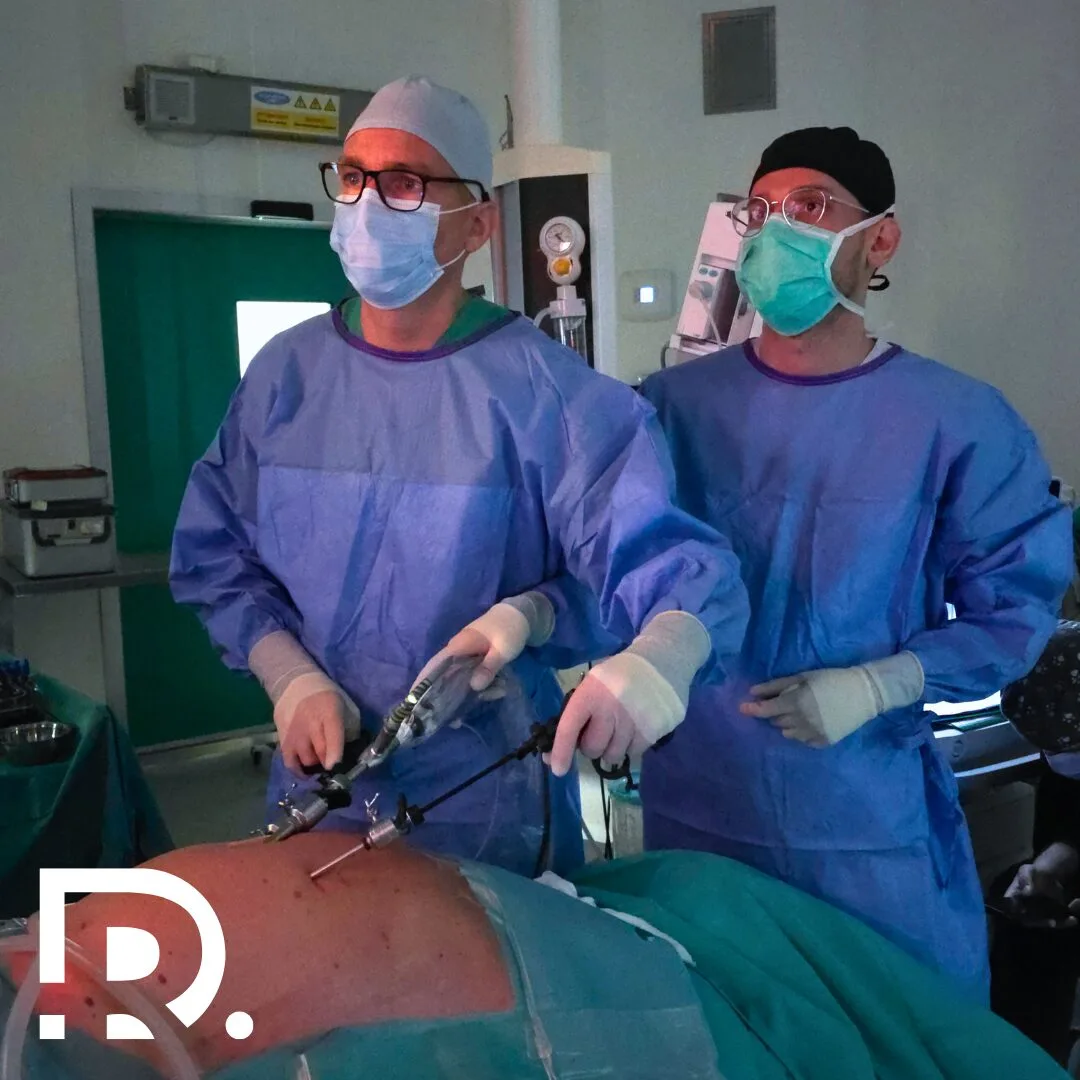
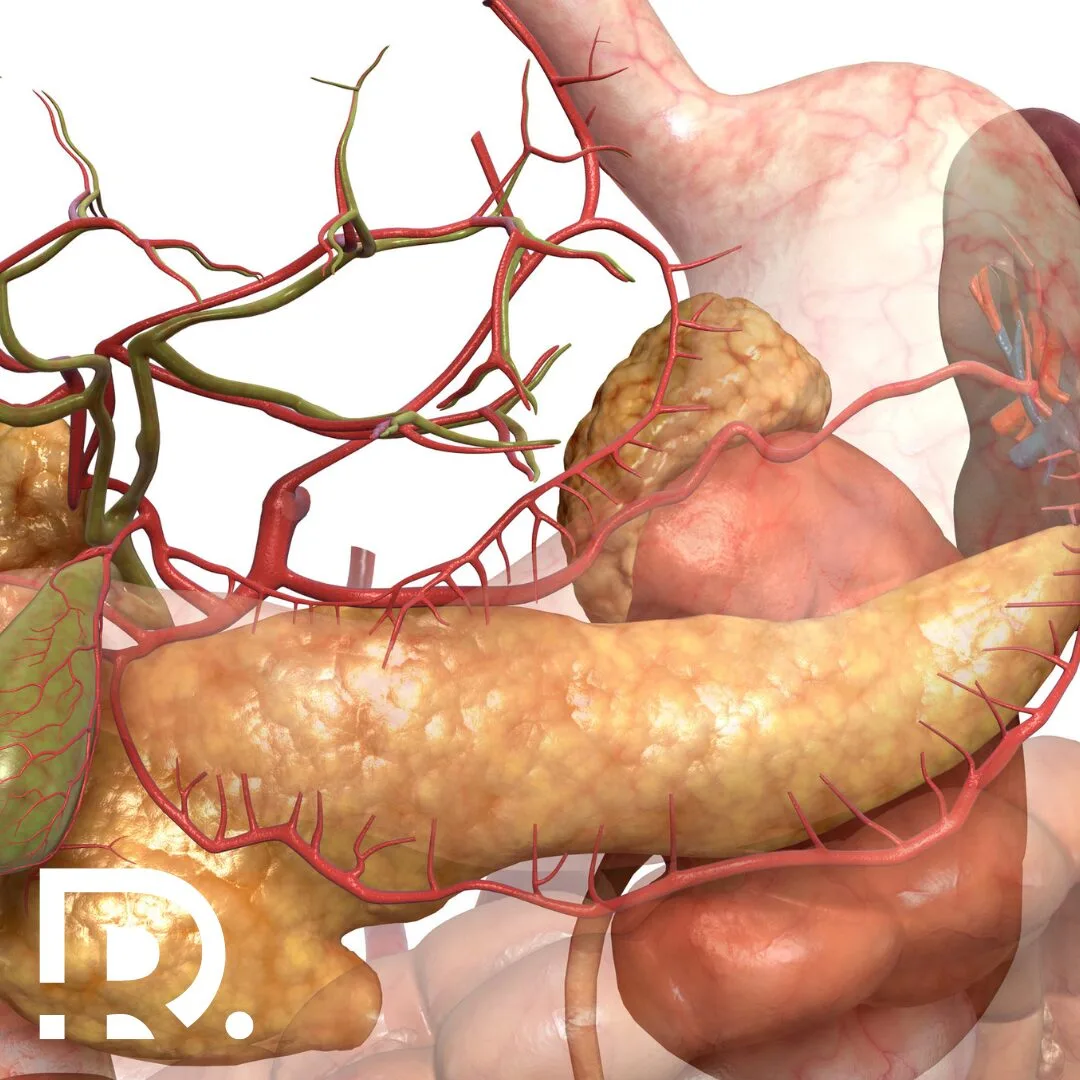
Glandele suprarenale sunt mici ca dimensiune, dar uriașe ca importanță. Deși cântăresc doar câteva grame, aceste structuri endocrine influențează direct supraviețuirea, adaptarea la stres și echilibrul întregului organism. De foarte multe ori, patologia suprarenaliană rămâne nediagnosticată luni sau chiar ani, deoarece simptomele sunt nespecifice, fluctuante și pot mima alte afecțiuni frecvente. Ca medic primar chirurgie generală, specializat în chirurgia minim-invazivă (laparoscopică și robotică), Dr. Drașovean Radu întâlnește frecvent pacienți la care diagnosticul corect apare tardiv, după o perioadă lungă de investigații incomplete sau tratamente simptomatice. Înțelegerea corectă a simptomelor bolilor glandei suprarenale este esențială pentru depistarea precoce și tratamentul eficient. Uneori, oboseala persistentă nu este doar oboseală. Alteori, hipertensiunea arterială nu are legătură cu stilul de viață. Iar creșterea inexplicabilă în greutate poate ascunde un dezechilibru hormonal profund. În acest articol vei afla care sunt simptomele bolilor glandei suprarenale. Rolul glandelor suprarenale în organism Glandele suprarenale sunt două structuri endocrine situate deasupra fiecărui rinichi. Din punct de vedere funcțional, ele sunt alcătuite din două componente distincte: cortexul suprarenalian și medulosuprarenala, fiecare cu roluri hormonale diferite, dar complementare. Cortexul suprarenalian produce hormoni steroizi esențiali pentru viață, precum cortizolul, aldosteronul și androgenii. Medulosuprarenala secretă catecolamine, în special adrenalină și noradrenalină, implicate în răspunsul la stres acut. Prin intermediul acestor hormoni, glandele suprarenale reglează tensiunea arterială, metabolismul glucidic și lipidic, echilibrul hidroelectrolitic, răspunsul imun, reacția la stres și adaptarea organismului la mediul extern. Orice disfuncție suprarenaliană poate genera dezechilibre sistemice, cu manifestări clinice complexe și uneori severe. De ce sunt bolile glandelor suprarenale dificil de diagnosticat? Patologia suprarenaliană este considerată una dintre cele mai subtile ramuri ale endocrinologiei clinice. Simptomele sunt adesea nespecifice și pot fi confundate cu afecțiuni cardiovasculare, digestive, psihiatrice sau metabolice. Mulți pacienți ajung la medic după luni de oboseală, amețeli, palpitații sau tulburări de greutate, fără să existe o cauză evidentă la primele analize uzuale. În acest context, suspiciunea clinică este esențială. Un aspect important este faptul că unele tumori suprarenale sunt descoperite întâmplător, în urma unor investigații imagistice efectuate pentru alte motive. Acestea poartă numele de incidente suprarenaliene și pot fi funcționale sau non-funcționale, fiecare categorie având implicații diferite. 👉 Dacă ai simptome persistente și inexplicabile, o evaluare completă a glandelor suprarenale poate face diferența între ani de incertitudine și un diagnostic corect. Simptome generale ale bolilor glandei suprarenale Indiferent de tipul exact al afecțiunii, există o serie de simptome comune care ar trebui să ridice suspiciunea unei patologii suprarenale. Pacienții descriu frecvent o oboseală profundă, care nu se ameliorează după odihnă. Aceasta este diferită de oboseala obișnuită și poate fi însoțită de slăbiciune musculară progresivă. Amețelile la ridicarea în picioare, intoleranța la stres și senzația de epuizare constantă sunt semnale de alarmă importante. Tulburările tensiunii arteriale sunt, de asemenea, frecvente. Unele boli suprarenale determină hipertensiune arterială severă, dificil de controlat medicamentos, în timp ce altele duc la hipotensiune și episoade de lipotimie. Modificările greutății corporale apar adesea fără o explicație clară. Creșterea rapidă în greutate, în special la nivel abdominal, sau dimpotrivă, scăderea ponderală involuntară, pot avea cauze hormonale suprarenaliene. Simptomele insuficienței suprarenale Insuficiența suprarenală reprezintă incapacitatea glandelor suprarenale de a produce cantități adecvate de hormoni esențiali, în special cortizol și aldosteron. Această afecțiune poate fi primară sau secundară, în funcție de mecanismul de apariție. Din punct de vedere clinic, pacienții prezintă oboseală cronică severă, slăbiciune musculară și scădere progresivă în greutate. Apetitul este diminuat, iar toleranța la efort este extrem de redusă. Apar frecvent greața, vărsăturile și durerile abdominale difuze, simptome care pot mima o patologie digestivă. Hipotensiunea arterială este un semn caracteristic, mai ales în ortostatism. Pacienții pot acuza amețeli, senzație de leșin și episoade sincopale. Dezechilibrele electrolitice, în special hiponatremia și hiperkaliemia, contribuie la tabloul clinic complex. Un simptom particular, adesea trecut cu vederea, este hiperpigmentarea pielii, mai ales la nivelul pliurilor, cicatricilor și mucoaselor. Aceasta apare ca urmare a stimulării excesive a hormonului adrenocorticotrop. Criza suprarenaliană – o urgență medicală Criza suprarenaliană reprezintă cea mai severă formă de insuficiență suprarenală și constituie o urgență medicală majoră. Aceasta poate apărea brusc, în context de stres acut, infecții, intervenții chirurgicale sau întreruperea bruscă a tratamentului substitutiv. Tabloul clinic este dramatic. Pacientul prezintă hipotensiune severă, deshidratare, hipoglicemie, confuzie și colaps circulator. Fără tratament prompt, criza suprarenaliană poate fi fatală. Recunoașterea precoce a simptomelor și instituirea rapidă a tratamentului salvează vieți. Din acest motiv, pacienții cu afecțiuni ale glandelor suprarenale cunoscute trebuie monitorizați atent, mai ales în situații de stres fiziologic. Simptomele hipersecreției hormonale suprarenale La polul opus insuficienței se află hipersecreția hormonală suprarenală, o situație în care glandele produc cantități excesive de hormoni. Aceasta apare frecvent în context tumoral. Excesul de cortizol determină modificări metabolice profunde. Pacienții dezvoltă creștere ponderală predominant abdominală, față rotundă, edeme și fragilitate cutanată. Pielea devine subțire, apar echimoze ușor și vindecarea plăgilor este întârziată. Hipertensiunea arterială este frecventă și adesea rezistentă la tratament. Apar tulburări de metabolism glucidic, cu instalarea diabetului zaharat secundar. Starea psihică este afectată, pacienții acuzând anxietate, iritabilitate, insomnie sau chiar episoade depresive. 👉 Dacă observi modificări corporale rapide, nejustificate, asociate cu hipertensiune și tulburări metabolice, este recomandată o evaluare endocrinologică și chirurgicală completă. Simptomele feocromocitomului Feocromocitomul este o tumoră rară a medulosuprarenalei, caracterizată prin secreția excesivă de catecolamine. Deși rar, impactul său clinic este major, iar nediagnosticarea poate avea consecințe grave. Simptomatologia este paroxistică, cu episoade bruște de hipertensiune severă, palpitații, cefalee intensă și transpirații profuze. Pacienții descriu adesea o senzație de panică intensă, tremor și paloare. Crizele pot fi declanșate de stres, efort fizic sau anumite medicamente. Între episoade, pacientul poate fi relativ asimptomatic, ceea ce face diagnosticul și mai dificil. Tratamentul este în principal chirurgical, iar abordul minim-invaziv reprezintă standardul actual în centrele specializate. Simptomele excesului de aldosteron Hipersecreția de aldosteron determină o formă particulară de hipertensiune arterială secundară. Aceasta apare la pacienți tineri, fără factori de risc cardiovascular clasici, și este adesea rezistentă la tratamentul uzual. Pe lângă hipertensiune, pacienții pot prezenta crampe musculare, slăbiciune, furnicături și tulburări de ritm cardiac. Aceste manifestări sunt cauzate de pierderea excesivă de potasiu prin rinichi. Corectarea … Read more