Cancerul hepatic
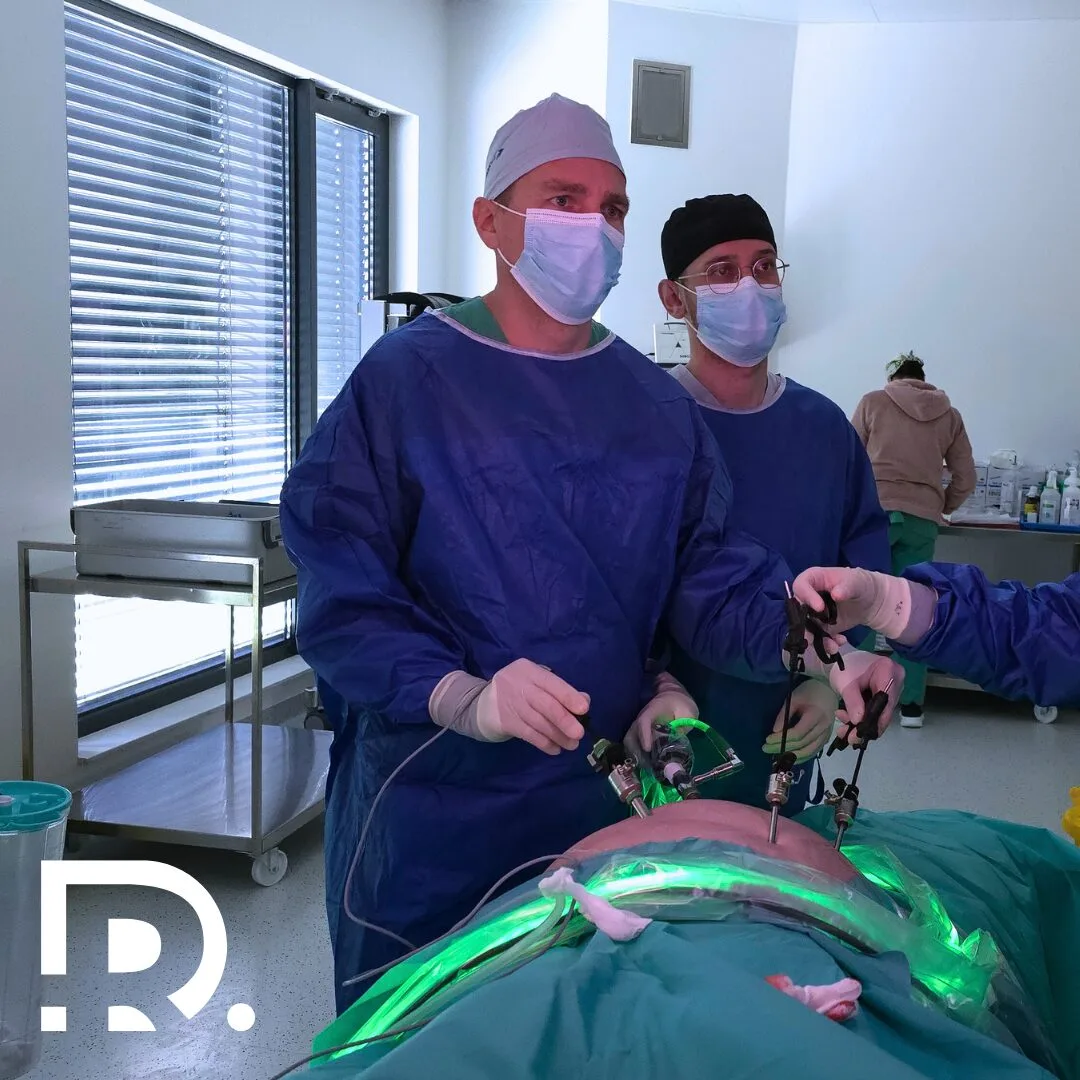
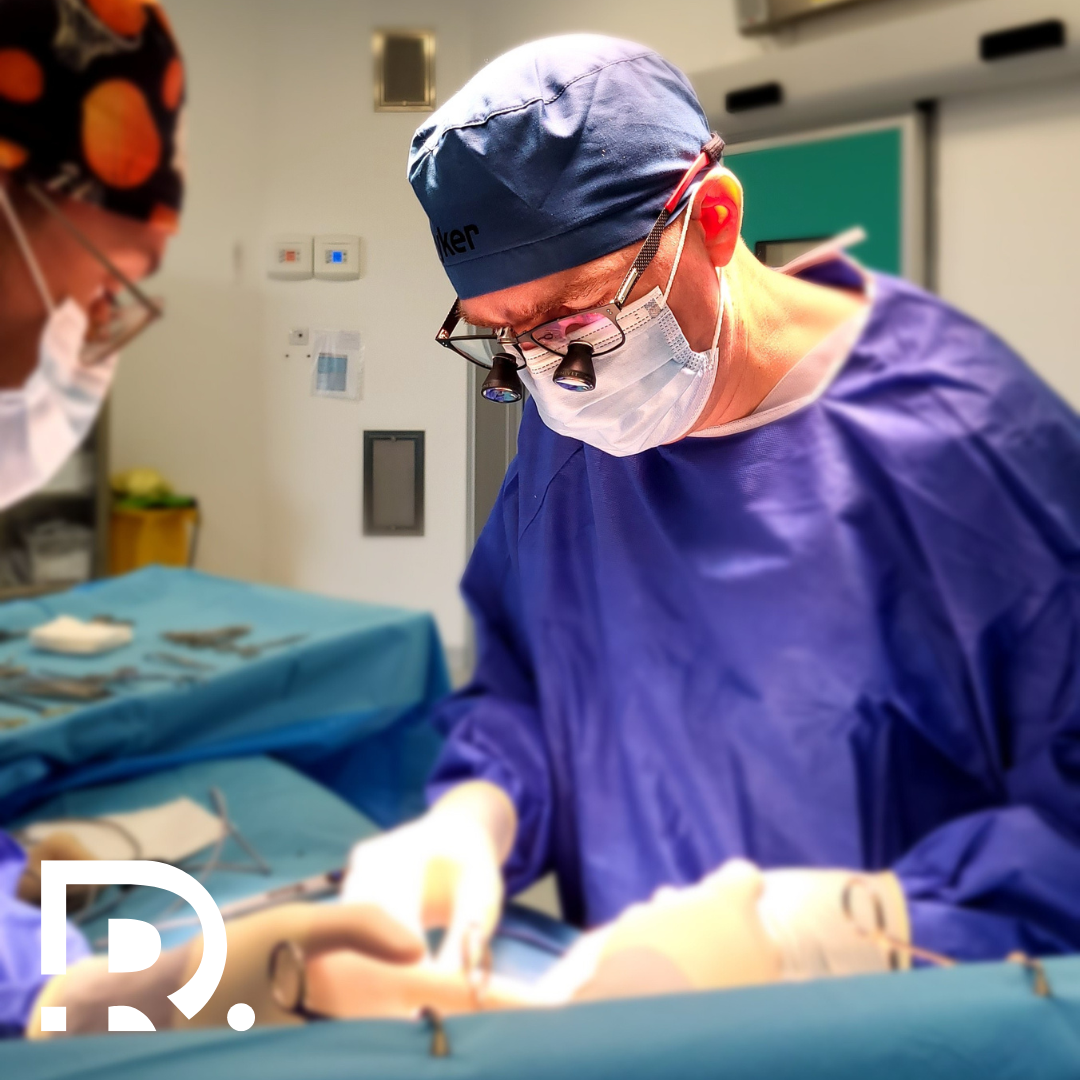
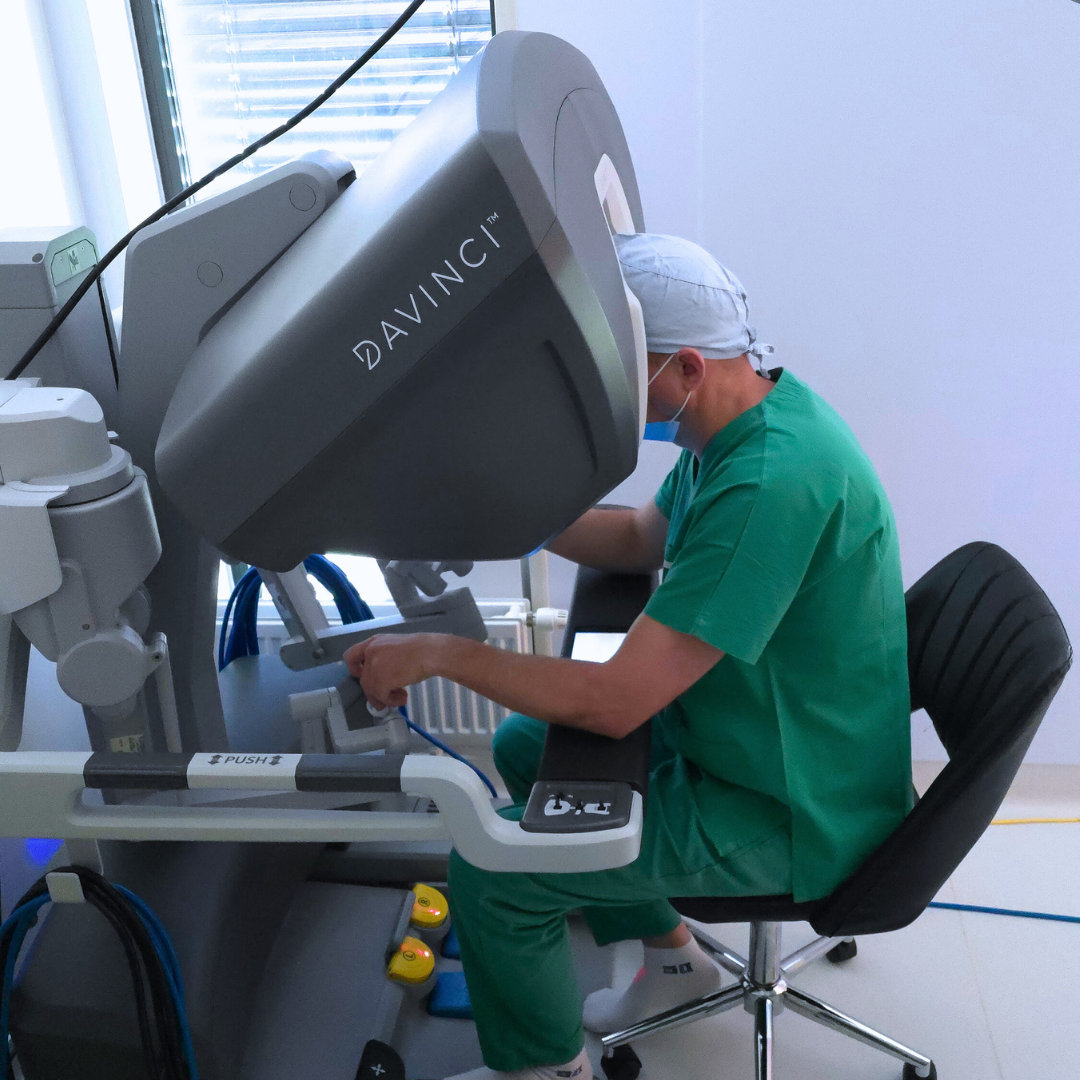
Cancerul hepatic reprezintă una dintre cele mai agresive și complexe forme de neoplasm. În lume, această boală are o prevalență în creștere, fiind responsabilă pentru o proporție semnificativă din mortalitatea cauzată de cancere. Dr. Drașovean Radu, medic primar chirurgie generală specializat în chirurgia minim-invazivă (laparoscopică și robotică), se concentrează pe diagnostic precoce, tratament personalizat și tehnici moderne pentru a oferi pacienților cele mai bune șanse de supraviețuire și recuperare. Dacă suspectezi o problemă hepatică sau ai factori de risc pentru cancerul hepatic, nu amâna consultul medical. În acest articol, vom analiza cauzele, simptomele, metodele de diagnostic și cele mai recente abordări terapeutice, inclusiv intervențiile minim-invazive, pentru a înțelege mai bine această afecțiune. Ce este cancerul hepatic? Cancerul hepatic, cunoscut și sub denumirea de carcinom hepatocelular (CHC), reprezintă o formă de tumoră malignă care se dezvoltă în celulele ficatului. Ficatul fiind un organ esențial pentru metabolism, detoxifiere și stocare, orice leziune oncologică în această zonă poate avea consecințe grave pentru sănătate. În marea majoritate a cazurilor, cancerul începe din celulele hepatice, adică din hepatocite, însă pot fi implicate și alte tipuri de celule, precum cele ale canalelor biliare, ceea ce duce la forme rare, dar agresive, de carcinom cholangiocelular. Este important de subliniat că, deși cancerul hepatic poate apărea și în absența unei alte boli hepatice, cele mai frecvente cazuri apar secundar unor afecțiuni cronice hepatice, precum ciroza. Ciroza, rezultată din hepatită virală cronică, consum excesiv de alcool, obezitate sau hepatită non-alcoolică, reprezintă un factor de risc major pentru dezvoltarea carcinomului hepatocelular. În ultimii ani, prevalența acestei boli a crescut semnificativ, iar rata mortalității asociate rămâne alarmantă, fiind una dintre cele mai letale forme de cancer. În contextul actual, depistarea precoce a cancerului hepatic devine o prioritate absolută. Diagnosticul în stadii incipiente și tratamentul adecvat pot face diferența între o evoluție rapidă spre deces și o șansă reală de supraviețuire. Din păcate, simptomele în fazele inițiale sunt adesea nespecifice sau absente, ceea ce face ca această boală să fie numită adesea „ucigașul tăcut”. De aceea, conștientizarea factorilor de risc și efectuarea controalelor periodice sunt esențiale pentru orice persoană cu predispoziție genetică sau cu factori de risc pentru afecțiuni hepatice. Cancerul hepatic reprezintă o provocare majoră pentru medicina modernă, dar, datorită progreselor în diagnosticul imagistic și tehnicile chirurgicale avansate, există speranță pentru tratament și recuperare completă dacă este descoperit în timp util. Cauze și factori de risc Cauza principală a cancerului hepatic este insuficiența gestionare a bolilor cronice hepatice. Ciroza, determinată de hepatita virală B sau C, consum excesiv de alcool, obezitate sau hepatită cronică non-alcoolică, reprezintă factori de risc major. De asemenea, expunerea la aflatoxine sau anumite substanțe toxice, precum și istoricul familial de cancer hepatic, pot crește probabilitatea de apariție a tumorii. În plus, obezitatea și diabetul zaharat contribuie la un risc crescut, datorită proceselor inflamatorii cronice și stresului oxidative asupra celulelor hepatice. Simptomele cancerului hepatic În fazele incipiente, cancerul hepatic poate fi aproape asimptomatic sau poate manifesta semne nespecifice, ceea ce face dificilă identificarea sa precoce. De multe ori, pacienții nu resimt durere sau disconfort, iar singurele simptome pot fi oboseala persistentă, slăbiciune generală sau o senzație de disconfort abdominal ușor, în partea superioară dreaptă a abdomenului. Aceste semne pot fi interpretate greșit și, din păcate, adesea nu conduc la o evaluare promptă. Pe măsură ce tumora avansează, însă, simptomele devin mai evidente și mai greu de ignorat. Durerea în partea superioară dreaptă a abdomenului devine frecventă, fiind adesea continuă sau crescând în intensitate. Icterul, caracterizat prin colorarea galbenă a pielii și a albului ochilor, apare atunci când tumorile interferează cu fluxul bilei sau când se produce o blocare a canalelor biliare. În plus, pacienții pot observa o scădere semnificativă în greutate, fără motiv clar, precum și febră ușoară sau mâncărimi intense ale pielii, datorate acumulării de bilirubină sau altor metaboliți. Este foarte important ca orice schimbare neobișnuită sau simptom persistă să fie evaluată de un medic specialist. Nu trebuie subestimată o oboseală prelungită sau un disconfort abdominal de intensitate moderată, mai ales dacă acestea apar la persoanele cu factori de risc pentru cancerul hepatic. Detectarea timpurie a acestei boli poate face diferența între tratamentul curativ și evoluția fatală. Nu ignora semnele de alarmă! Consultul precoce și investigațiile amănunțite pot salva vieți, oferindu-ți șansa de a începe tratamentul în stadii incipiente, când șansele de recuperare sunt cele mai mari. La Dr. Drașovean Radu, medic primar chirurgie generală, specializat în chirurgie minim-invazivă, beneficiezi de o evaluare completă și de cele mai moderne metode de diagnostic pentru depistarea cancerului hepatic în timp util. Diagnosticul cancerului hepatic Diagnosticul precis al cancerului hepatic implică o abordare complexă, care combină investigații imagistice și analize de laborator. Această combinație este esențială pentru a stabili cu exactitate prezența tumorii, stadiul acesteia și pentru a planifica cel mai potrivit tratament. Primul pas în evaluarea unui pacient cu suspiciune de cancer hepatic este efectuarea unei ecografii abdominale. Această metodă non-invazivă, rapidă și accesibilă, permite vizualizarea ficatului și identificarea eventualelor leziuni suspecte. Ecografia poate evidenția noduli, mase sau modificări ale structurii hepatice, însă nu oferă întotdeauna informații suficiente despre caracterul benign sau malign al leziunii. În cazul în care ecografia indică prezența unei formațiuni suspecte, următoarele etape includ realizarea unei tomografii computerizate (CT) sau a unei imagistici prin rezonanță magnetică (RMN). Aceste tehnici imagistice avansate permit o evaluare detaliată a dimensiunii, localizării, vascularizației și extinderii tumorii. În plus, pot identifica eventuale metastaze sau leziuni secundare. Biopsia hepatică reprezintă un pas important în confirmarea diagnosticului, mai ales dacă rezultatele imagistice sunt neconcludente sau dacă există dubii privind natura leziunii. Procedura implică prelevarea unei mici probe de țesut hepatic pentru examinarea microscopică, pentru a stabili dacă formațiunea este benignă sau malignă, precum și tipul histopatologic. Biopsia trebuie realizată cu atenție, pentru a evita complicațiile și pentru a obține un diagnostic precis. Pe lângă investigațiile imagistice, analizele de sânge pentru markeri tumorali, precum alfa-fetoproteina (AFP), sunt utili în susținerea diagnosticului. Nivelurile crescute ale AFP pot indica prezența cancerului hepatic, însă nu sunt exclusive pentru această boală, fiind crescute și în alte … Read more