Eventrația: clasic/minim-invaziv
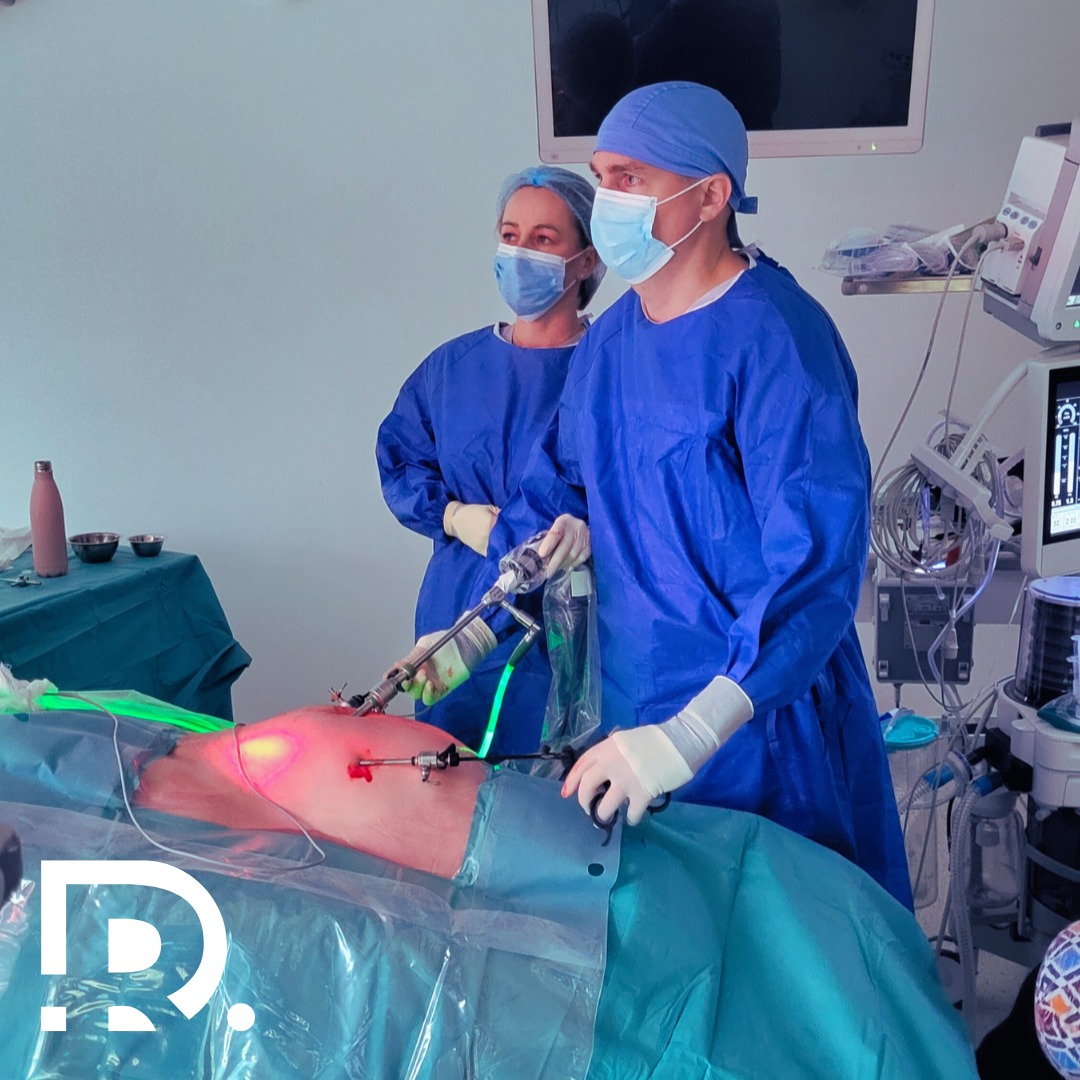
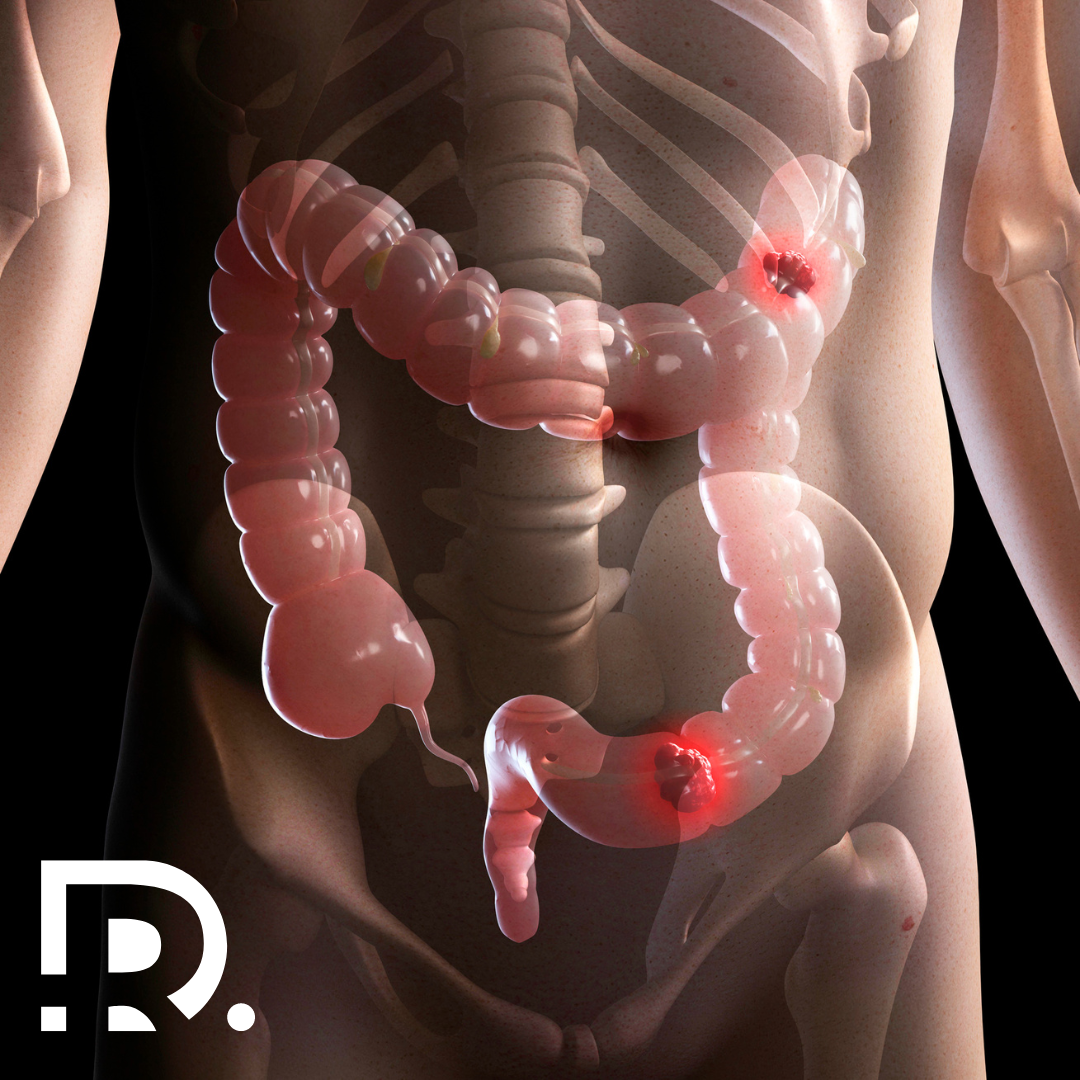
Eventrația: clasic/minim-invaziv Eventrațiile, denumite și hernii incizionale, sunt o complicație chirurgicală frecvent întâlnită după intervenții abdominale. Ele apar atunci când peretele abdominal, slăbit în zona unei cicatrici postoperatorii, permite protruzia țesuturilor sau organelor interne. Situația ridică probleme medicale complexe, atât pentru pacient, cât și pentru chirurg. În ultimele decenii, tehnicile de chirurgie minim-invazivă, laparoscopică și robotică, au câștigat teren. Acestea oferă beneficii evidente, însă nu toate cazurile pot fi rezolvate prin metode moderne. Alegerea tehnicii corecte depinde de particularitățile pacientului, tipul și dimensiunea eventrației, dar și de experiența echipei chirurgicale. Dr. Drașovean Radu, medic primar chirurgie generală, specializat în chirurgia minim-invazivă (laparoscopică și robotică), explică în detaliu ce înseamnă eventrația, ce opțiuni terapeutice există și care sunt criteriile de selecție pentru o intervenție sigură și eficientă. Ce este eventrația și de ce apare? Eventrația reprezintă o slăbiciune a peretelui abdominal apărută după o intervenție chirurgicală. Organele abdominale, cel mai frecvent intestinul subțire, herniază prin acest defect. Cauzele principale includ: Statistic, între 10 și 20% dintre pacienții operați abdominal pot dezvolta o hernie incizională la un moment dat. Pe lângă aspectul estetic, eventrațiile pot provoca durere, disconfort la efort, senzație de presiune și risc de complicații severe: încarcerare, strangulare, ischemie intestinală. Toate aceste situații impun tratament chirurgical. Chirurgia clasică în eventrații Cum se realizează? Chirurgia deschisă presupune efectuarea unei incizii la nivelul cicatricii existente sau în zona defectului abdominal. Chirurgul are acces direct la țesuturi și organele herniate, pe care le repoziționează în cavitatea abdominală. Defectul este reparat prin sutură sau cu ajutorul unei plase sintetice de întărire. Avantaje Dezavantaje Pentru eventrațiile voluminoase, recidivante sau asociate cu pierderea de substanță a peretelui abdominal, abordarea clasică rămâne standardul. Chirurgia minim-invazivă: laparoscopică și robotică Principiul de bază Chirurgia minim-invazivă presupune efectuarea unor incizii de câțiva milimetri prin care sunt introduse instrumente fine și o cameră video. În cazul chirurgiei robotice, chirurgul controlează brațele robotului dintr-o consolă, beneficiind de vizualizare 3D și precizie crescută. Avantaje majore Aceste beneficii fac ca mulți pacienți să prefere abordarea minim-invazivă atunci când este posibilă. Când este potrivită chirurgia laparoscopică sau robotică? Nu toate eventrațiile pot fi tratate prin metode moderne. Decizia depinde de factori obiectivi: Dimensiunea defectului Dimensiunea defectului parietal reprezintă unul dintre cei mai importanți factori în alegerea metodei chirurgicale pentru tratamentul eventrațiilor. Defectele mici și medii, cu margini bine definite, sunt considerate cele mai potrivite pentru o abordare minim-invazivă. În aceste situații, laparoscopia sau chirurgia robotică permit repoziționarea organelor herniate și plasarea unei plase sintetice cu o fixare stabilă și sigură. Beneficiile includ timp operator redus, risc scăzut de complicații și o recuperare rapidă. În cazul eventrațiilor de dimensiuni mari, lucrurile se complică. Atunci când defectul depășește 10-12 cm, iar peretele abdominal prezintă o pierdere semnificativă de substanță, tehnicile minim-invazive nu mai pot oferi întotdeauna rezultatele dorite. În astfel de situații, chirurgia deschisă devine opțiunea preferată, deoarece oferă acces extins și posibilitatea de a aplica tehnici complexe de reconstrucție a peretelui abdominal, precum separarea de componente (component separation). Eventrațiile gigant, asociate adesea cu reducerea volumului cavității abdominale și cu risc crescut de sindrom de compartiment postoperator, necesită o planificare minuțioasă și pot implica utilizarea unor materiale protetice speciale. În aceste cazuri, siguranța pacientului și stabilitatea reconstrucției abdominale primează în fața avantajelor esteticii sau confortului postoperator. Astfel, dimensiunea defectului abdominal nu este doar un criteriu tehnic, ci un element esențial în algoritmul decizional, care poate orienta intervenția fie spre o soluție minim-invazivă modernă, fie spre chirurgia clasică, cu rezultate sigure pe termen lung. Starea generală a pacientului Evaluarea stării generale a pacientului are un rol decisiv în alegerea tipului de intervenție pentru tratamentul eventrației. Fiecare factor de risc influențează evoluția postoperatorie și poate determina dacă abordarea minim-invazivă sau cea clasică este mai sigură. Obezitatea reprezintă unul dintre principalii factori de risc. Țesutul adipos în exces fragilizează peretele abdominal, crește presiunea intraabdominală și face mai dificilă fixarea plasei. În plus, pacienții obezi au risc crescut de infecții și seroame, iar recuperarea este adesea mai lentă. În anumite cazuri, laparoscopia sau chirurgia robotică pot fi avantajoase, deoarece reduc trauma asupra plăgii și permit mobilizarea precoce, însă eventrațiile voluminoase la pacienții obezi pot necesita totuși abord deschis. Fumatul afectează direct calitatea vindecării țesuturilor. Nicotina și monoxidul de carbon reduc oxigenarea celulară și întârzie procesul de cicatrizare. Acești pacienți prezintă un risc semnificativ mai mare de dehiscență a plăgii și de infecții. Înaintea unei intervenții, se recomandă întreruperea fumatului cu cel puțin 4 săptămâni pentru a îmbunătăți prognosticul. Bolile asociate (diabet zaharat, afecțiuni cardiovasculare, boli pulmonare cronice, insuficiență renală) complică atât actul chirurgical, cât și recuperarea. De exemplu, pacienții cu diabet au risc crescut de infecții și de vindecare întârziată, în timp ce pacienții cu boli pulmonare pot dezvolta complicații respiratorii postoperatorii. În aceste cazuri, alegerea unei metode minim-invazive poate reduce stresul chirurgical și durata spitalizării, însă decizia trebuie luată individualizat. Vârsta înaintată aduce și ea provocări. Deși mulți pacienți vârstnici tolerează foarte bine chirurgia laparoscopică sau robotică, rezerva funcțională redusă și comorbiditățile multiple impun o selecție atentă. Prezența aderențelor După intervenții chirurgicale repetate, cavitatea abdominală dezvoltă aderențe, adică benzi fibroase care se formează între organe și peretele abdominal. Aceste formațiuni sunt rezultatul procesului de vindecare și apar ca o reacție naturală a organismului după agresiunea chirurgicală. Aderențele pot varia de la structuri fine, filiforme, până la plăci fibroase dense, greu de separat. Ele lipesc ansa intestinală de peretele abdominal sau de alte organe, limitând mobilitatea acestora. În timpul unei reintervenții, aceste aderențe îngreunează accesul chirurgical și cresc riscul de lezare accidentală a intestinului, vezicii urinare sau vaselor de sânge. În chirurgia laparoscopică, vizibilitatea și instrumentele limitate fac ca disecția aderențelor dense să devină dificilă și uneori periculoasă. Există riscul de perforație intestinală sau de sângerare importantă, care poate compromite siguranța pacientului. În asemenea situații, chirurgul poate decide conversia către o operație deschisă pentru a controla mai bine câmpul operator și a reduce riscurile. Pe de altă parte, chirurgia robotică oferă un avantaj semnificativ prin instrumentele articulate și vizualizarea 3D, ceea ce permite disecții mai precise și mai sigure chiar … Read more